Il fenomeno della mobilità sanitaria, come si legge nel VII Rapporto RBM – Censis, lo scorso anno è tornato a crescere: +21,4% rispetto al 2015, coinvolgendo oltre 1,7 milioni di italiani – 950.000 malati e 825.000 accompagnatori – e raggiungendo quota 4,3 miliardi, con un aumento pari al 10,2% rispetto all’annualità precedente, che si era attestata a quota 3,9 miliardi.
Ma se il saldo totale dei flussi della migrazione sanitaria a livello nazionale è ovviamente pari a zero ci sono Regioni che ci “guadagnano” e Regioni che ci “perdono” e queste ultime sono la maggioranza: 13 Regioni su 20 hanno infatti un saldo negativo tra crediti e debiti (Campania, Calabria e Lazio in testa).
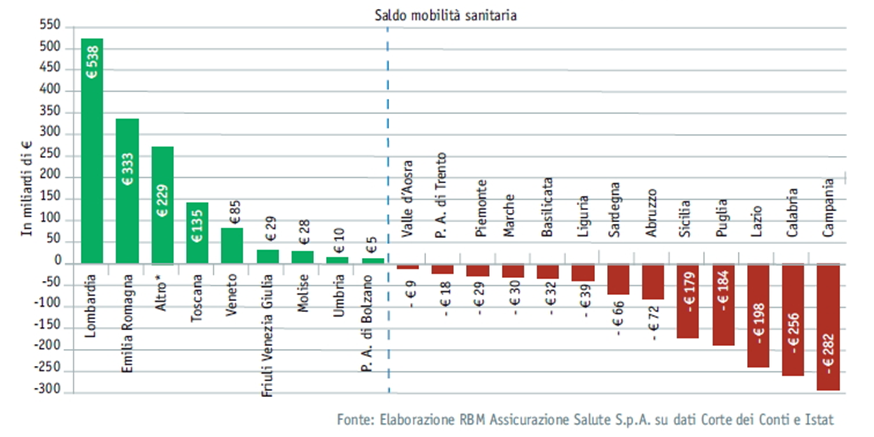
Con riferimento agli specifici flussi migratori, il rapporto evidenzia una migrazione prevalente da Sud a Nord di circa 258.000 persone (di cui 72.000 dalla sola Campania), 235.000 persone che si spostano dal Sud al Centro, 180.000 persone dal Centro al Nord ed infine una mobilità parallela tra Regioni della stessa macroarea o comunque confinanti che interessa 227.000 cittadini.
I poli attrattivi sono rappresentati principalmente da Roma, Milano, Genova, Bologna, Padova, Firenze, Pisa e Siena: 1 migrante della salute su 4 infatti si reca in una di queste città.
Per più della metà dei casi (56%) la motivazione alla base della migrazione è la qualità delle cure; incidenza molto significativa anche quella delle liste di attesa (25%) e della logistica (19%)
La migrazione sanitaria non si basa dunque su esigenze di mero comfort, ma è determinata da situazioni gravi e importanti in termini patologici.
Il fenomeno attesta importanti carenze assistenziali proprio sulle patologie più importanti quelle per le quali, almeno teoricamente, la risposta del Servizio Sanitario Nazionale non solo dovrebbe essere più efficace ma anche omogenea su tutto il territorio del nostro Paese. Le principali patologie che spingono alla migrazione sono di natura oncologica, per quasi la metà dei casi (43%), cardiovascolare (26%), gravi malattie croniche (24%) e gravi patologie pediatriche (7%).
Quello della migrazione è un fenomeno che crea disagi, angosce e costi per molti insostenibili anche considerato che, a quelli delle cure, almeno in parte ibridate da percorsi privati (mediamente il 55% per il paziente ed il 45% per l’accompagnatore) prevalentemente per visite ed accertamenti, di assistenza infermieristica, di vitto e alloggio, bisogna aggiungere anche i costi indiretti per il lavoro perso che arrivano ad incidere fino a 2/3 del costo complessivo.
Le infinite liste di attesa nell’ultimo anno vanno dai 33,69 giorni di media nel Veneto (21,20 giorni in Valle d’Aosta) agli 82,54 giorni di media nel Lazio, passando per i 70,04 giorni di media della Campania; mentre il valore medio dei ticket va dai 67 Euro medi del Veneto ai 33 Euro della Sardegna, passando per i 44 Euro medi per ticket della Campania; la spesa sanitaria di tasca propria (c.d. “Out of Pocket”) – che si aggiunge ai costi già sostenuti da tutti noi mediante la fiscalità generale per finanziare il Servizio Sanitario Nazionale e che, a loro volta, ammontano in media a 1.867 Euro pro capite – va dagli oltre 650 Euro pro capite del Veneto e della Liguria (con valori ben superiori ai 750 Euro per cittadino in Valle d’Aosta, che registra un valore di 877 Euro a testa, e nelle Province Autonome di Trento e Bolzano) ai 324,56 Euro della Campania; l’incidenza delle cure rinunciate o differite – che riguardano ormai oltre 12,2 milioni di italiani – va dal 15% del Nord Est al 39% del Centro, passando per il 28% del Sud e Isole…
“Di fronte ad una progressiva riduzione della capacità del Servizio Sanitario Nazionale di garantire livelli assistenziali omogenei perché non affidare ad un Secondo Pilastro Sanitario organizzato su base regionale il compito di garantire una perequazione assistenziale per i cittadini? Si tratterebbe di una grande opportunità per restituire dignità al territorio attraverso una leva in grado di liberare nuove risorse anche per quei cittadini che vivono in Regioni non in grado di garantire cure in linea con gli standard richiesti – sottolinea Marco Vecchietti, Amministratore Delegato e Direttore Generale di RBM Assicurazione Salute. È chiaro che un modello del genere richiederebbe un superamento dell’attuale impianto delle Forme Sanitarie Integrative, prioritariamente incentrato sul rapporto di lavoro dipendente, e la contestuale promozione di Fondi Sanitari Aperti che potrebbero peraltro essere impiegati anche come strumenti della pianificazione sanitaria. Peraltro, questa impostazione potrebbe integrare anche il modello delle Forme Sanitarie Integrative Contrattuali (da CCNL o da CIA), andando ad operare in misura complementare proprio in quelle aree dove anche a causa di elevati livelli di disoccupazione o di particolari situazioni demografico e/o socio-sanitarie, le Forme Sanitarie Integrative non sono riuscite finora ad affermarsi”.
![]()

